
Kinderen en mensen met het 5a Reductase Type 2 Deficiëntie (5a-RD-2) hebben XY- chromosomen.
Ze zijn ook geboren met geslachtsklieren (gonaden die teelballen zijn), die meestal in het lieskanaal of buikholte liggen. Soms is er ook één van de gonaden wel ingedaald.
1. WAT IS 5a REDUCTASE TYPE 2 DEFICIËNTIE EN HOE VAAK KOMT HET VOOR?

Deze teelballen, en ook de bijnieren, produceren androgenen (waaronder testosteron), maar het lichaam kan dit testosteron (T) niet omzetten in dihydrotestosteron (DHT), omdat het enzyme 5 alfa reductase type 2 niet werkzaam is.

DHT is super testosteron en heeft een krachtigere werking dan testosteron. DHT speelt een rol in de ontwikkeling van het genitale uiterlijk tijdens de zwangerschap.
Afhankelijk van hoeveel testosteron en DHT is kunnen inwerken (omdat het 5aRD-2 enzyme soms wel wat kan werken) , is er ook een heel spectrum mogelijk hoe het genitale uiterlijk eruit ziet.
Sommige pasgeborenen met 5a-RD-2 zullen een typisch vrouwelijk genitaal uiterlijk hebben, vaak met een iets grotere clitoris dan verwacht.
Bij andere pasgeborenen met 5a-RD-2 is het op basis van het genitale uiterlijk voor een niet-getrainde arts niet onmiddellijk duidelijk of het om een jongen of meisje gaat. Artsen gebruiken soms de term 'ambigu genitaal' hiervoor.
Het is bijvoorbeeld niet duidelijk of het om een grote clitoris of kleine penis gaat, of om schaamlippen die (deels) vergroeid zijn, of een balzak die gespleten is. Het gaat hier enkel om hoe we iets moeten noemen, want het gaat bij iedereen, jongens/mannen en meisjes/vrouwen, eigenlijk altijd over hetzelfde weefsel (clitorophallus, labioscrotale plooien met bepaalde dimensies). Elke poging om duidelijke clitoris-of penis grenzen te bepalen (of schaamlippen of balzak-grenzen) is trouwens altijd subjectief, en hangt af van hoe er net gemeten wordt.
'Ambigu' is daarom zelf dus een zeer ambigue term om in deze context te gebruiken.

Tijdens de puberteit produceren de gonaden (teelballen) opnieuw testosteron. Dit testosteron wordt dan wel omgezet in DHT, omdat andere types iso-enzymen van 5alfa-reductase aanwezig zijn.
Dit kan leiden tot een verlaging van de stem, toename van spiermassa, schaamhaarontwikkeling en een groeisspurt. Er kan ook wat meer lichaamsbeharing en gezichtsbeharing optreden en acne. Ook de clitoris kan toenemen in grootte. Er is niet veel borstontwikkeling.
Ongeveer 2/3 van de pasgeborenen met 5aRD-2 worden bij de geboorte als meisje opgevoed, en 1/3 als jongen. bij Er bestaat een aanzienlijke kans (56–63%) dat adolescenten onder invloed van testosteron en DHT in de puberteit zich beter voelen als man, en een mannelijke genderidentiteit ontwikkelen, als de teelballen aanwezig zijn en testosteron produceren (voor een overzicht, zie Callens, 2014).
Het is onduidelijk hoe vaak 5a-RD-2 voorkomt, omdat er geen betrouwbare cijfers over zijn. In sommige gebieden, zoals de Dominicaanse Republiek of Papua New Guinea, komt het frequenter voor dan in andere gebieden.
2. WAT VEROORZAAKT 5a RD-2?
Vaak is er een genetische verandering in het SRD5A2-gen dat codeert voor het enzym 5alfa-reductase-2. Daardoor kan T niet worden omgezet in DHT.
5aRD-2 wordt in de meeste gevallen autosomaal recessief overgedragen.
-Autosomaal betekent dat de verandering op het gen dat 5aRD 2 veroorzaakt niet op de X of Y chromosomen ligt, maar op één van de andere chromosomen (de autosomen genoemd).
-Recessief betekent dat beide biologische ouders dragers zijn van de verandering op het gen dat 5aRD-2 met zich meebrengt, maar zelf geen 5aRD-2 hebben.
Als beide ouders drager zijn, is er bij elke zwangerschap
o 1 op 4 (25%) kans dat de baby 5aRD-2 heeft
o 1 op 4 (25%) kans dat de baby geen 5aRD-2 heeft
o 1 op 2 (50%) kans dat de baby drager is, net als de ouders, en 5aRD-2 kan doorgeven aan het nageslacht

> Lees hier meer over wat af te wegen bij genetische testen
3. ONDERZOEK
5aRD-2 komt zowel bij meisjes als jongens voor en wordt soms bij de geboorte vastgesteld, omwille van een genitaal verschil. Zeer milde verschillen in het genitale uiterlijk, zoals een grotere clitoris of hypospadie, die niet altijd meteen bij de geboorte worden vastgesteld kunnen ook op pas op kinderleeftijd (of later) tot een diagnose van 5aRD-2 leiden.
Soms geeft een liesbreuk (inguinale hernia) op baby-of kinderleeftijd aanleiding tot verder diagnostisch onderzoek.
Een liesbreuk is uitstulping van het buikvlies door een zwakkere plek of opening in de buikwand.
Bij een liesbreuk kunnen dan ook gonaden/geslachtsklieren tevoorschijn komen. Als die gonaden verder onderzocht worden (bv via een biopt), kan duidelijk worden dat ze testisweefsel bevatten.
Vaak komt de 5aRD-2 pas tijdens de adolescentie aan het licht, omdat meisjes met 5aRD-2 hun maandstonden niet krijgen, of omdat hun clitoris is gegroeid of ze meer beharing hebben gekregen (hirsutisme).
De diagnose kan enkel gesteld worden via chromosomenonderzoek, via een bloedafname of op vruchtwater afgenomen tijdens de zwangerschap. Bloedonderzoek laat XY chromosomen zien. Omdat vrouwen met 5aRD-2 een Y chromosoom hebben, zijn ze vaak ook groter/langer dan vrouwen zonder 5aRD-2.
Enkele bijkomende onderzoeken, zoals hormonaal onderzoek en stimulatietesten, echografisch onderzoek van inwendige reproductieve organen, en eventueel verder genetisch onderzoek zullen vaak ook worden ingezet om de specifieke biologische achtergrond verder in kaart te brengen.
-
Hormonaal onderzoek bij mannen/jongens en vrouwen/meisjes met 5aRD-2 laat lage DHT-concentraties zien en geen verhoogde testosteron/DHT ratio's.
-
Zowel mannen als vrouwen met 5aRD-2 hebben gonaden die testiculair weefsel bevatten, en soms (niet altijd) sperma produceren. De teelballen zitten vaak in het lieskanaal of buikholte en zijn niet verder ingedaald. Deze gonaden zullen vaak medisch worden opgevolgd.
-
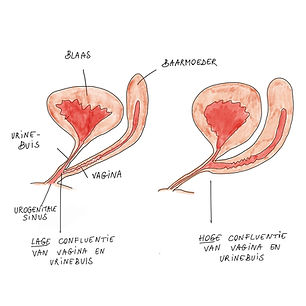
Bij meisjes en vrouwen met 5aRD-2 zijn er geen baarmoeder, eileiders of eierstokken aanwezig. Dat komt omdat babies met 5aRD-2 tijdens de zwangerschap het hormoon AMH produceren. Dat hormoon zorgt er verder voor dat die inwendige reproductieve organen zich niet verder ontwikkelen. De vagina kan bij sommige vrouwen met 5aRD-2wat kleiner/korter zijn dan bij vrouwen zonder 5aRD-2. Soms komen ook het vaginale kanaal en de urinebuis samen (urogenitale sinus, of confluentie van de vagina en urinebuis). Ook dit wordt vaak medisch opgevolgd, om na te gaan of er geen urinewegproblemen kunnen optreden.
-
Bij mannen met 5aRD-2 is er vaak sprake van een kleinere penis en hypospadie. Bij hypospadie mondt de urinebuis niet uit aan de top van de penis maar ergens op de schacht of onderaan. Ook hier is een heel spectrum mogelijk. Soms is er ook een kleine prostaat aanwezig.

4. OPVOLGING 5aRD-2
1. GENITALE UITERLIJK IN DE KINDERTIJD
Is een verschil in het genitale uiterlijk reden tot medische bezorgdheid?
Een verschil in het genitale uiterlijk, zoals een grotere clitoris, heeft meestal geen medische gevolgen, maar kan in sommige gevallen wel wijzen op andere hormoontekorten, zoals bij bijnierschorshyperplasie het geval is.
Is een ingreep aan het genitale uiterlijk medisch noodzakelijk ?
Indien urine het lichaam niet kan verlaten, is dat wel een medisch noodzakelijke reden om in te grijpen. Lichamelijk onderzoek, via een vagino-of uroscopie, kan dat uitwijzen.
In de meeste gevallen is een operatie die bedoeld is om het ambigu genitaal typisch 'vrouwelijker' of 'mannelijker' te maken, niet medisch noodzakelijk.
Het kan hierbij onder meer gaan om een
-
operatie om de clitoris te verkleinen
-
operatie om de (deels) vergroeide schaamlippen van elkaar te scheiden of scrotumhelften bij elkaar te brengen
-
operatie om de urinebuis aan de top van de penis te laten uitmonden
-
operatie aan de vagina en urinebuis (urogenitale sinus) op jonge leeftijd, om sommige seksuele activiteiten te vergemakkelijken op latere leeftijd
Omdat het niet-medisch noodzakelijke ingreep gaat is, is er steeds voldoende tijd om hier een beslissing over te nemen, en te overleggen met beroepsmensen en andere personen die een gelijkaardige ervaring hebben.
Wat zijn de mogelijke gevolgen van het al dan niet hebben van een operatie aan het genitale uiterlijk op jonge leeftijd?
Onderzoek wijst op specifieke gevolgen voor elk type beslissing, en daarom is het ook nuttig om te weten over welke ingreep het precies gaat.
Er bestaat geen onderzoek dat gevolgen van ingrijpen op jonge leeftijd vergelijkt met de gevolgen van niet-ingrijpen. Het meeste onderzoek is gebeurd bij mensen die op jonge leeftijd zijn geopereerd. Onderzoek bij kinderen die niet zijn geopereerd, staat in zijn kinderschoenen.
Uit beide types onderzoeken kunnen we volgende algemene gevolgen afleiden, voor kinderen en hun ouder(s) en hun onderlinge (hechtings)band. We staan uitgebreider stil bij de effecten op de persoon zelf, omdat die de centrale persoon is. Toch is ook onderzoek bij ouders van belang om te begrijpen waar ingrijpen al dat niet een rol bij speelt (Liao & Simmonds, 2013; Lundberg, 2017).
Twijfel je over een operatie voor je kind? Stel je dan ook deze vragen.

1
Gevolgen voor de ouder-kind relatie

2
Gevolgen voor het kind zelf

3
Gevolgen voor de ouders
2. GENITALE BEHANDELING OP LATERE LEEFTIJD (LATE ADOLESCENTIE/VOLWASSENHEID)
Vagina
Bij sommige -niet alle - meisjes/vrouwen met 5aRD-2 is er een kleinere/kortere vagina (en soms ook een urogenitale sinus). Dit kan (maar hoeft niet per se) problemen te geven bij sommige seksuele activiteiten. Seks en seksueel plezier betekenen verschillende dingen voor verschillende mensen. Vrouwen met 5aRD-2 hebben een clitoris die -net zoals bij vrouwen zonder 5aRD-2- zeer orgasmegevoelig is (en gevoeliger is dan de vagina).
Er bestaan heel wat technieken om de vagina iets dieper te maken, moesten meisjes/vrouwen met 5aRD-2 dit zelf willen. Deze behandelingen worden nooit in de kindertijd uitgevoerd, omdat meisjes en vrouwen zelf actief moeten betrokken zijn bij deze behandelingen voor het welslagen ervan. Vaak worden de behandelingen pas vanaf de leeftijd van 16-17 jaar opgestart.
Omdat er heel wat risico's verbonden zijn aan een operatieve behandeling, wordt vaak eerst een niet-operatieve dilatatie behandeling voorgesteld. Die kan zeer succesvol zijn. Als zij niet de gewenste resultaten oplevert, kan nog steeds worden overgegaan op een operatie.

> Lees hier meer over vaginale behandelingen
Penis
Bij jongens/mannen met 5aRD-2 is er vaak een kleinere/kortere penis.
Testosterontherapie (in de kindertijd) of later heeft vaak niet veel invloed op de groei van de penis bij jongens/mannen met een kleine penis (Callens et al, 2013). Ook een operatie uitgevoerd voor hypospadie (in de kindertijd of later) zal de lengte van de penis niet echt beïnvloeden.
De meeste mannen met een kleine penis die deelgenomen hebben aan onderzoek, hebben een operatie gehad aan hun penis in de kindertijd, en zij zijn vaak minder tevreden over hun genitale uiterlijk. Ongeveer 60% van de mannen zegt dat dit negatieve genitale zelfbeeld ook een invloed heeft gehad op hun (seksueel) zelfvertrouwen, vooral als mannen er ook kwetsende commentaren op hebben gekregen (Callens, 2014).
Voor sommige mannen (ongeveer 30%) blijft de lengte van de penis moeilijk. Dit kan (maar hoeft niet per se) problemen te geven bij sommige seksuele activiteiten. Seks en seksueel plezier betekenen verschillende dingen voor verschillende mensen.
Op latere leeftijd kunnen mannen daarom zelf kiezen voor een falloplastie, die de lengte van de penis enigzins kan doen toenemen (ook al zijn na een operatie sommige mannen nog steeds niet tevreden). Een falloplastie is een erg zware operatie, en ook nog een experimentele behandeling bij mannen met 5aRD-2.

> Lees hier meer over falloplastie
3. GONADEN
Er wordt vanuit gegaan dat de gonaden of geslachtsklieren, hier teelballen, best medisch opgevolgd worden, omdat er een kans bestaat op tumorvorming in die gonaden als ze immature kiemcellen bevatten. Immature kiemcellen zijn kiemcellen die niet verder zijn uitgegroeid tot zaad-of eicellen.
Onderzoek bij 5aRD-2 is beperkt, maar toont aan dat tumorvorming op kinderleeftijd en vóór de puberteit wellicht zeer laag is (< 1 %). Over het voorkomen van tumoren op latere leeftijd zijn nauwelijks gegevens beschikbaar, maar er wordt aangenomen dat het om een risico gaat van ongeveer 15%, net als bij andere variaties waarbij de aanmaak van testosteron en afgeleide androgenen verschilt.
Wat betekent dit risico echt?
Stel dat een dokter aangeeft dat er een risico van 15% is op tumorvorming van de gonaden. Dat betekent concreet dat bij ongeveer 1 op 7 mensen lokale celdeling (goed-of kwaadaardig) kan optreden. Het is niet geweten of die celdeling ook tot invasieve tumorvorming leidt. Omgekeerd wil datzelfde cijfer ook zeggen dat er bij 6 op 7 mensen kans bestaat dat er géén ongewenste celdeling of tumorvorming ontstaat. Vroeger werden gonaden vaak bij iedereen preventief weggenomen. Nu komt men daar, in medische richtlijnen, op terug.
Ter vergelijking: Vrouwen hebben in hun leven ongeveer 1 op 7 kans dat ze ooit borstkanker krijgen. Niet bij alle 7 vrouwen zullen artsen voorstellen om de borsten preventief te verwijderen om die kans te doen dalen.
> Lees hier meer over hoe ons brein risico's inschat
Voor de waardering van risico’s bestaan geen objectieve maatstaven. Daarom is het onjuist om te veel te vertrouwen op het oordeel van deskundigen alleen. Deskundigen kunnen slechts het materiaal aanleveren op basis waarvan keuzes gemaakt worden. Deze keuzes moeten uiteindelijk door de persoon zelf aangevoeld en gewogen worden.
Welke factoren spelen nog een rol? (voor een overzicht, klik hier)
Gonaden die in de buikholte liggen hebben een verondersteld hoger risico op tumorvorming dan gonaden gelegen in de lies (of lager). Zowel in de buikholte als in de lies kunnen gonaden via echografisch onderzoek opgevolgd worden, al is dat niet altijd even evident. Kwaadaardige afwijkingen kunnen op echo en MRI worden gemist. Er zijn ook momenteel geen 'biomarkers' (signalen in het lichaam) die tot vroege(re) detectie van tumoren kunnen leiden.
Artsen kunnen een gonadale biopsie voorstellen, in overleg met personen zelf, als een optie om gonaden die moeilijk op echo/MRI te volgen zijn, verder te onderzoeken. Bij een biopsie wordt een klein deel van het weefsel van de gonade(n) weggesneden via een kijkoperatie en (microscopisch) onderzocht. Deze kijkoperatie houdt ook eigen risico's in, zoals schade aan de gonade(n) en eventueel verlies ervan.
WELKE OPTIES BESTAAN DAN VOOR MANAGEMENT VAN DE GESLACHTSKLIEREN?
Op basis van de verzamelde informatie rond het risico, zal het multidisciplinair team een advies uitbrengen:
1. gonadectomie (letterlijk het wegsnijden van de gonaden) op korte termijn;
2. puberteit afwachten, zo nodig tussentijds geslachtsklieren opvolgen en daarna gonadectomie;
3. gonaden blijven ter plekke en worden tussentijds opgevolgd
Het is belangrijk om deze evaluatie te laten doen door zorgverleners met expertise. Hier kan je nagaan of jouw zorgverlener voldoende ervaring heeft.
Meisjes/vrouwen
Bij vrouwen met 5ARD-2 is het tumorrisico zeer laag op kinderleeftijd. Het behoud van teelballen zorgt ervoor dat op natuurlijke wijze hormonen worden geproduceerd, die naast puberteitsontwikkeling (zoals schaamhaarontwikkelig en groeispurt) ook voor botsterkte, fysiek en emotioneel welzijn zorgen (energieniveau, geen stemmingswisselingen). Afhankelijk van de gevoeligheid van het lichaam voor testosteron en DHT, kunnen in de puberteit dan wel enkele lichaamsveranderingen optreden, zoals meer lichaamsbeharing, groei van de clitoris, wat verlaging van de stem). Deze veranderingen zijn onomkeerbaar. Niet alle vrouwen hebben hier last van, en sommige van deze veranderingen zijn voor meisjes/vrouwen zelfs gewenst. Indien zij hier last van hebben, kan op aangeven van de vrouw zelf, de gonaden worden weggenomen.
Als gonaden worden weggenomen ( of zijn weggenomen in de kindertijd) moeten er levenslang hormonen (oestrogenen, bv Progynova) worden ingenomen. Deze hormonen zullen ook zorgen voor borstontwikkeling. De langetermijn effecten van deze hormonen zijn niet gekend.
Sommige meisjes/vrouwen ondervinden neveneffecten van hormoontherapie na gonadectomie (stemmingswisselingen, opvliegers ...) Geslachtsklieren wegnemen kan mogelijks ook de vruchtbaarheid (of latere mogelijkheden op vruchtbaarheid via nieuwere technologieën) beperkter maken.
Jongens/mannen
Bij mannen met 5aRD-2 is het tumorrisico zeer laag op kinderleeftijd en heeft het behoud van de gonaden voordelen voor de natuurlijke productie van testosteron en DHT, die in de puberteit voor wat beperkte lichaams- en gezichtsbeharing zal zorgen en groei van de penis, verlaging van de stem, meer spiermassa en botsterkte. Vaak zullen artsen aanraden om de gonaden, als ze niet zijn ingedaald, vanaf de kindertijd naar de balzak te brengen, zodat ze beter kunnen onderzocht worden (zelf of door artsen via beeldvormingsonderzoek).
Een extra behandeling met testosteron kan voorgesteld worden. Het kan soms de kans op botonkalking verminderen, en zorgt voor meer lichaamsbeharing, een betere spieropbouw, maar ook een verhoogde energie, assertiviteit en meer libido. Veel in beweging blijven en sporten, opname van Vitamine D en Calcium kan ook helpen bij spieropbouw en botontkalking tegengaan.
De penis zal echt niet verder groeien onder invloed van dit testosteron (Callens et al., 2013) bij jongens met een kleine penis. Een testosteronbehandeling in de kindertijd kan bij een kleine penis de groei een beetje versnellen in de kindertijd, maar heeft vaak geen effect op de eindlengte op volwassen leeftijd.
4. BOTSTERKTE
Bij veel meisjes en vrouwen met 5aRD-2 waarvan de gonaden zijn weggenomen en die geen hormonen nemen, is er kans op botonkalking (osteoporose). De botsterkte zal dan ook jaarlijks tot tweejaarlijks worden opgevolgd via een botscan.
Ook bij mannen met 5aRD-2 kan de botsterkte verminderd zijn, en wordt dit via een botscan opgevolgd.
Een goede afstelling van hormoonmedicatie, veel in beweging blijven en sporten, en opname van Vitamine D en Calcium kan ook helpen om botontkalking tegengaan.
5. PUBERTEIT, ZELFBEELD EN RELATIES
Meisjes met 5aRD-2
De puberteit start meestal niet met met borstontwikkeling en vetstapeling ter hoogte van de buik, zoals bij meisjes zonder 5aRD-2. Dat komt omdat er geen oestrogeen wordt geproduceerd. Er zal wel schaamhaar- en okselhaarontwikkeling zijn, en soms wat acne, en ook een groeispurt door het testosteron en DHT geproduceerd in de teelballen. Meisjes met 5aRD-2 krijgen hun maandstonden niet, omdat er geen baarmoeder is.
Afhankelijk van hoeveel testosteronsignalen worden opgepikt, kan de clitoris kan onder invloed van testosteron geproduceerd door de teelballen in de puberteit eveneens wat verder groeien, omdat het lichaam er (deels) gevoelig voor is. Ook de stem kan wat dieper worden of er kan wat extra lichaamshaar komen. Alles hangt af van hoe gevoelig het lichaam is voor de testosteronsignalen.
Meisjes kunnen deze veranderingen zelf monitoren.
Sommige meisjes zijn helemaal niet blij met deze veranderingen, en er kan dan overlegd worden met artsen hoe de veranderingen gestopt kunnen worden. Er kan voorgesteld worden om de teelballen, die testosteron produceren, weg te nemen.
Andere meisjes zijn echter wel blij met deze veranderingen, vooral als ze twijfelen over hun gevoel meisje of jongen te zijn. Het is niet omdat meisjes een grotere clitoris hebben, dat ze meer twijfelen aan hun gevoel meisje te zijn. Maar net als vrouwen zonder grote clitoris, kunnen meisjes en vrouwen met een grotere clitoris het gevoel hebben dat ze op een bepaald ogenblik liever als man door het leven willen.
Sommige van deze lichaamskenmerken kunnen leiden tot heel wat zorgen over 'voldoende of compleet vrouw zijn', vooral in de puberteit. Bij sommige jonge mensen nemen deze zorgen later in de volwassenheid af, omdat ze hun uiterlijk gewoon zijn geworden en de mogelijkheid hebben gehad om positieve relaties en seksuele ervaringen op te doen. Bij andere vrouwen blijven de zorgen, en kunnen gesprekken met een psycholoog verder licht werpen op de redenen. Ook contact met andere meisjes en vrouwen met een gelijkaardige ervaring kan helpen in het praktisch omgaan met de gestelde uitdagingen, zoals onvruchtbaarheid en (lastige) vragen van anderen, zoals over maandstonden.
In België is er geen aparte vereniging voor meisjes/vrouwen met 5aRD-2. In Nederland organiseert DSDNederland ontmoetingsmomenten voor mensen met 5aRD-2 en andere variaties.5aRD-2
Neem zeker ook een kijkje op deze pagina, waarbij sommige vrouwen vertellen over hun ervaringen met vrienden, familie, partners en relaties.
Jongens met 5aRD-2
Bij jongens met 5aRD-2 is er vaak minder lichaams- en gezichtsbeharing, een minder diepe stem en weinig acne. Ook de penis groeit niet zoveel door, en het genitale uiterlijk kan er anders uitzien.
Deze lichaamskenmerken kunnen - maar hoeven er niet altijd voor te zorgen- dat jongere mannen met 5aRD-2 zich minder goed in hun vel voelen en zich zorgen maken over 'voldoende of compleet man zijn'. Bij sommige jonge mensen nemen deze zorgen later in de volwassenheid af, omdat ze hun uiterlijk gewoon zijn geworden en de mogelijkheid hebben gehad om positieve relaties en seksuele ervaringen op te doen. Bij andere mannen blijven de zorgen, en kunnen gesprekken met een psycholoog verder licht werpen op de redenen. Ook contact met andere mannen met een gelijkaardige ervaring kan helpen in het praktisch omgaan met de gestelde uitdagingen, zoals onvruchtbaarheid en (lastige) commentaren van anderen.
In België is er geen aparte vereniging voor mannen met 5aRD-2. In Nederland organiseert DSDNederland ontmoetingsmomenten voor mensen met 5aRD-2 en andere variaties.
Neem zeker ook een kijkje op deze pagina, waarbij sommige mannen vertellen over hun ervaringen met vrienden, familie, partners en relaties.
6. FERTILITEIT
Er zijn een aantal studies waarin gerapporteerd wordt dat mannen met 5aRD-2 , en waarbij het enzyme 5a reductase wel nog wat werkzaam is, spontaan biologische vader zijn geworden, of na hormonale stimulatie. Bij de meeste mannen met 5aRD-2 echter is er sprake van onvruchtbaarheid.
In onderzoek wordt gezocht naar andere vormen om de vruchtbaarheid van mannen, maar ook vrouwen met 5aRD-2 te verhogen. Eén van de opties daarbij is het extraheren van stamcellen of zaadcelvoorlopercellen in de teelballen die dan verder moeten uitrijpen tot zaadcellen/sperma in het laboratorium. Dit is echter nu nog zeer experimenteel onderzoek en wordt nog niet in de praktijk uitgevoerd.
Extra informatie
Verenigingen
Nederlandstalig (Nederland)
Brochures en websites voor ouders
Nederlands
-
dsdfamilies.org - Als je baby geboren wordt met geslachtsdelen die er anders uitzien
Engels
Brochures en websites voor kinderen en jongeren
Engels
dsdteens.org - vanaf 10 jaar en ouder
Brochures voor huisarts
DSDNederland- Informatie voor de huisarts, 46, XY disorders/differences of sex development